ÉVALUATION DE LA FERTILITÉ
Examens de Fertilité Femme
ÉVALUATION DE LA FERTILITÉ
Examens de Fertilité Femme
Les tests de fertilité pour la femme indiquent pourquoi vous avez du mal à concevoir naturellement.
Si vous essayez activement de concevoir naturellement depuis un an, ou si vous avez 35 ans ou plus et que vous essayez de concevoir depuis au moins six mois, il est temps de prendre rendez-vous avec un expert en fertilité. Chez Fertinord, vous allez subir une série de tests de fertilité pour les femmes afin de découvrir pourquoi vous avez du mal à concevoir naturellement, afin que vous puissiez obtenir le traitement dont vous avez besoin pour avoir un bébé.
Un bilan de fertilité complet pour la femme commence généralement par un interrogatoire médical et un examen clinique, puis des tests, en commençant par les moins invasifs conçus pour détecter les causes les plus courantes de l’infertilité. Nous adaptons les tests de fertilité de chaque femme à ses circonstances spécifiques, en adoptant l’approche la plus rapide et la plus efficace pour obtenir des réponses pour nos patientes et leurs partenaires.
Les tests varient d’un cas à l’autre et comprennent souvent une combinaison des évaluations particulières suivantes :
Par exemple, le médecin peut être mis au courant d’une infection transmise sexuellement ou d’une ovulation/menstruation peu fréquente qui peut être la cause de l’infertilité.
Au cours de votre première visite, il est essentiel que le mari et la femme soient présents. Votre médecin spécialisé en fertilité effectuera un interrogatoire médical et un examen clinique sur vous deux. L'interrogatoire va effectivement détailler le passé médical du mari et de la femme, tout en abordant leur vie sexuelle et leurs motivations parce qu’il n’est pas rare de trouver , à partir de cette première étape, l’explication de l’absence de grossesse.
L'interrogatoire médicalLe médecin recherche habituellement l’existence de facteurs favorisant l’infertilité féminine ou masculine:
- Âge avancé
- L'historique médical et chirurgical pouvant avoir un impact sur la fertilité (antécédents d’infections génitales, de chirurgie pelvienne, etc.)
- l’existence d’une maladie chronique actuelle (diabète, etc.) ou autre
- l’existence d’une maladie génétique ou la difficulté de concevoir un enfant chez des proches
- Mode de vie : travail (exposition à des composés toxiques pour la reproduction, comme les solvants organiques, l’exposition à la chaleur, aux pesticides, etc.), environnement (produits toxiques près des lieux de vie), tabagisme, dépendances (drogues, cannabis, héroïne et alcool)
- Vie sexuelle : date d’arrêt de la contraception et des pratiques sexuelles (fréquence et régularité des rapports sexuels, troubles de la libido, vaginisme, etc.)
L’examen de la femme est un contrôle gynécologique habituel. Il comprend entre autres:
- Mesure du poids
- Un examen vaginal
- Un frottis vaginal
- Un examen de pilosité
- Une palpation des seins
- Un examen au spéculum
L’examen clinique chez l’homme est essentiel et consiste à noter :
- Le morphotype
- Un examen de pilosité
- Examen des bourses pour sentir les testicules, les canaux déférents et chercher une varicocèle...
Des tests sanguins de base sont effectués pour déterminer le profil sanguin, hormonal et infectueux du couple.
Le bilan hormonal féminin est destiné à explorer le fonctionnement du système hormonal qui intervient dans le mécanisme de la reproduction. Il établit d'abord un « profil hormonal » de base qui peut :
• Détecter une anomalie responsable (en partie ou en totalité) de l'infertilité
• Aider à établir un pronostic de grossesse
• Dans certains cas, orienter vers l'abandon de toute gestation
• Être normal
Ces hormones sont produites par l'hypophyse (FSH, LH) ou l'ovaire (œstradiol et progestérone). L'information est différente selon le jour du cycle dans lequel elle est étudiée, mais dans le cadre de cet examen, le dosage de ces hormones se fait à partir d'une prise de sang au 5ème jour du cycle. La progestérone sera mesurée dans la deuxième partie du cycle après l'ovulation.
- FSH plasmatique (Hormone folliculo-stimulante) : Son dosage permet d'évaluer la réserve ovarienne (FSH élevé) ou l'anomalie hypophysaire (FSH basse).
- LH plasmatique (hormone lutéinisante) : Son dosage permet de diagnostiquer certaines pathologies comme le syndrome des ovaires polykystiques, la ménopause précoce…
- Oestradiol (E2) : Son dosage permet d'évaluer la capacité des ovaires à répondre à la stimulation de l'hypophyse et témoigne de la qualité de la sécrétion des ovaires.
- AMH (hormone antimüllénienne) : le dosage permet d'apprécier la réserve ovarienne. Elle est sécrétée par les petits follicules, elle est le reflet du nombre de follicules disponibles. Plus, le nombre d'ovocytes stockés est faible, plus l'AMH est faible. Elle devient indétectable au moment de la ménopause.
- Progestérone : le dosage permet de renseigner sur le fonctionnement du corps jaune. Cette petite structure de l'ovaire a un rôle crucial dans le maintien de la grossesse.
- Hormones androgènes (testostérone, androstènedione, SDHA) : leur dosage permet de déceler une éventuelle régulation ovarienne en cas de taux élevé.
- Hormones thyroïdiennes (T3L, T4L, TSH) : Leur dosage permet de détecter certaines pathologies à l'origine de l'infertilité.
- Prolactine (hormone de lactation). Sécrétée par l'hypophyse, son élévation chez la femme enceinte permet de déclencher et d'entretenir la lactation. En dehors de la grossesse, elle intervient dans la sécrétion de progestérone.
Il s'agit d'un simple test sanguin effectué au laboratoire. Il se fait idéalement à J3, soit entre le 2ème (J2) et le 4ème (J4) jour du cycle menstruel (le premier jour du cycle étant le premier jour des règles) pour la FSH, la LH, 17 Beta Œstradiol, Progestérone.
Le dosage de la prolactine (PRL) doit être effectué après un repos de 20 minutes.
La progestérone (Pg) à J21 ou J22 permet d'évaluer la présence et la qualité de l'ovulation.
Le dosage de l'AMH peut s'effectuer à n'importe quelle jour du cycle et permet de démarrer un cycle de FIV si aucun signe clinique évocateur de SOPK et nécessitant les dosages de FSH, LH Œstradiol (jour 3 du cycle).
L’échographie est également utilisée pour vérifier la forme de l’utérus et l’épaisseur de la paroi utérine. Un compte de follicules antraux, ou AFC, qui aide à prédire le nombre d’ovules disponibles dans les ovaires d’une femme, peut également être fait à ce moment-là. Le nombre de follicules qui poussent à la surface des ovaires d’une femme peut indiquer combien d’ovules seraient probablement récupérés si les ovaires étaient stimulés pendant un traitement de fertilité, comme la fécondation in vitro (FIV).
Échographie Endovaginale
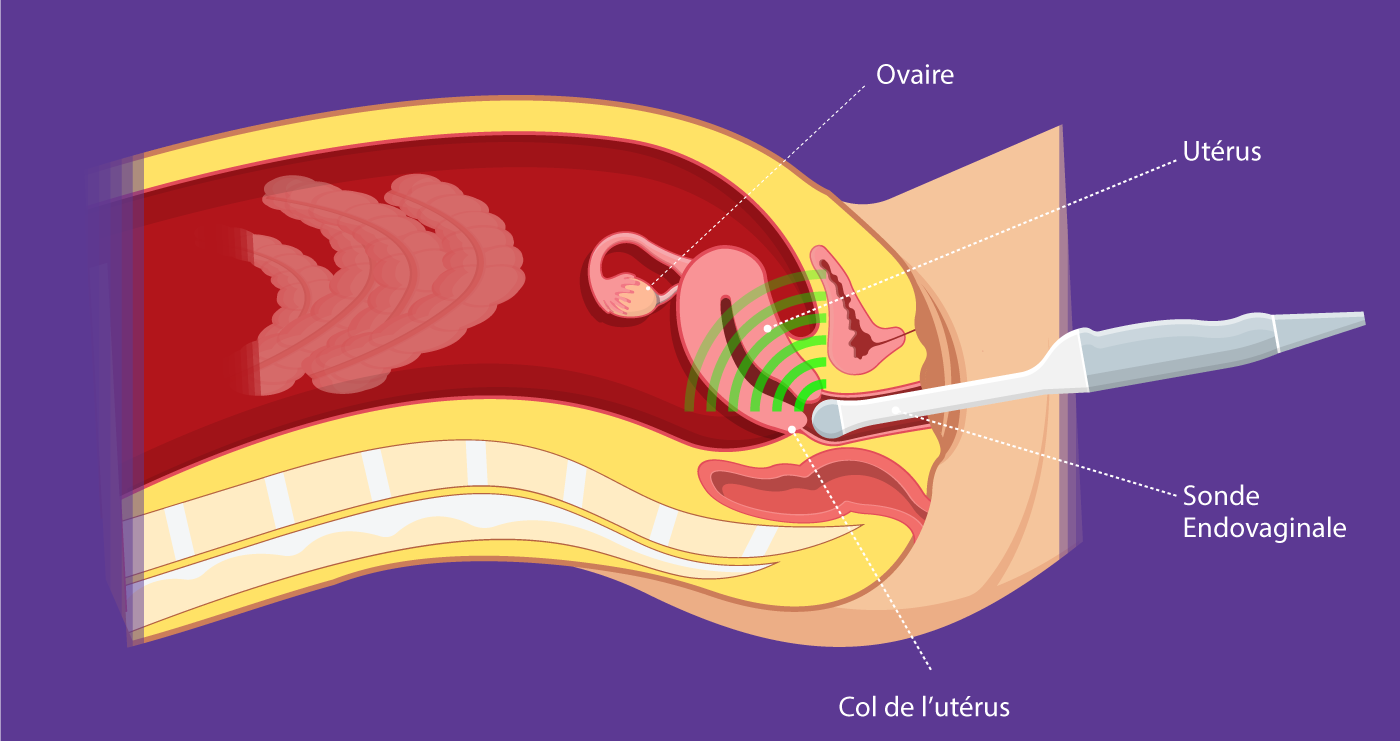
Vous serez en position gynécologique. Ensuite, le médecin insérera doucement une sonde allongée et mince dans votre vagin. Ensuite, le médecin déplacera doucement la sonde à ultrasons pour accéder visuellement à tous les organes environnants : utérus et ovaires notamment. Cet examen dure environ dix minutes et est complètement indolore.
- Évaluation de la stérilité (indication de loin majoritaire)
- Rapport de fausses couches récurrentes
- Évaluation de la fausse couche tardive ou de l’accouchement prématuré
- Évaluation de la ménométrie (saignement d’origine utérine)
- Exploration complémentaire lorsqu’une image échographique intra-utérine anormale est découverte
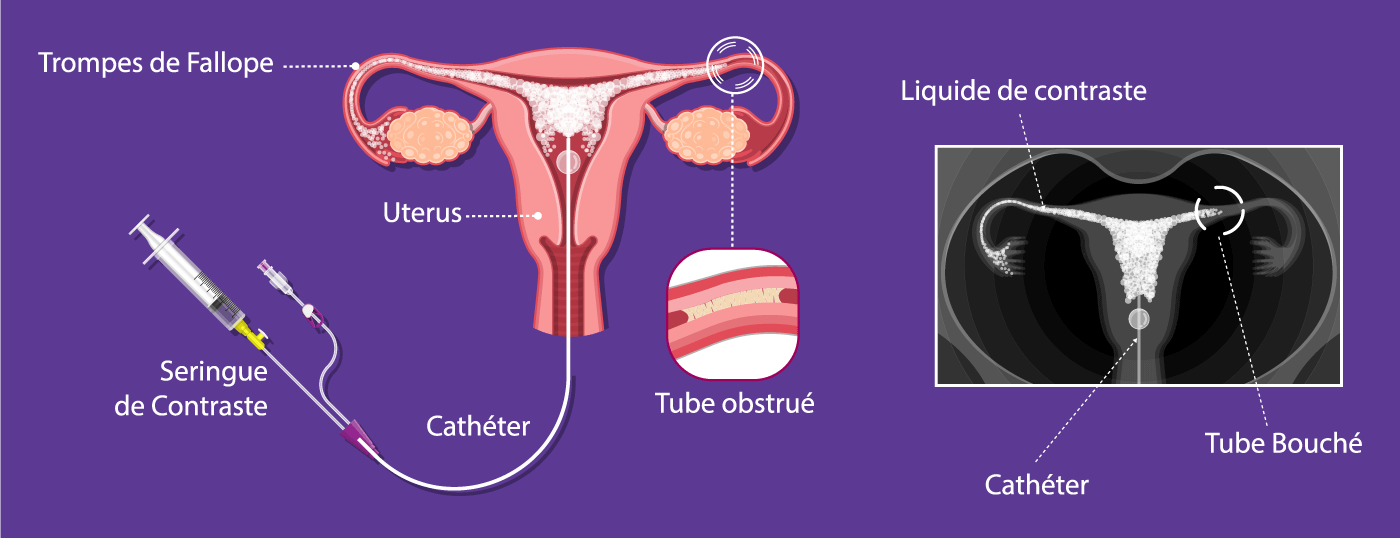
L’hystérosalpingographie ou examen des trompes est réalisée par un radiologue et se fait sans anesthésie. Vous serez placé en position « gynécologique ». Le médecin placera un spéculum, désinfectera le col et introduira ensuite une sonde dans l’utérus, par les canaux naturels. Il injectera progressivement un produit de contraste qui opacifiera progressivement l’utérus et les trompes de Fallope jusqu’à ce qu’il passe dans la cavité péritonéale.
Cet examen est effectué en dehors de la période des règles, dans la première partie du cycle entre J8 et J13 du cycle (on est alors sûr de l’absence d’une grossesse débutante). Dans cette phase du cycle, l’endomètre est mince et plus facile à analyser. La consultation dure environ 30 minutes, mais l’examen proprement dit ne dure que cinq minutes. L’hystérosalpingographie peut être légèrement désagréable (comme des règles douloureuses).
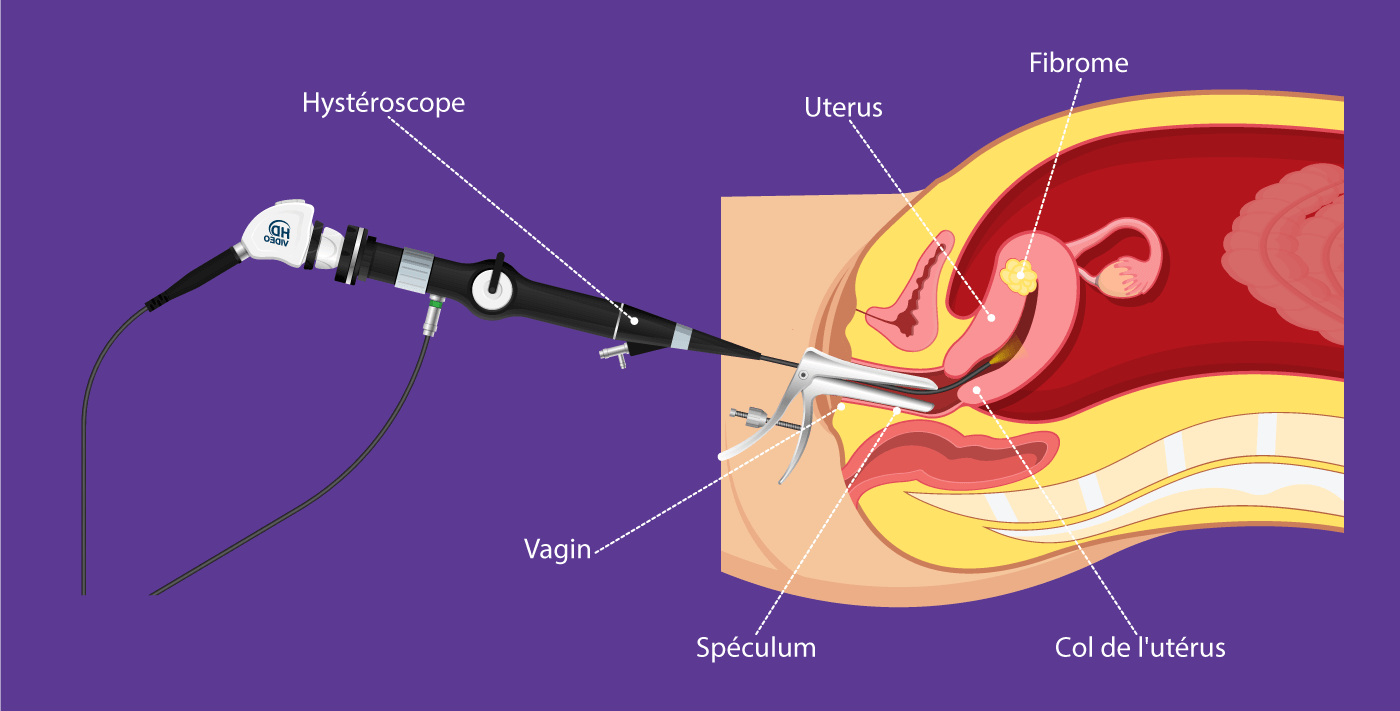
L’examen se fait sans anesthésie. L’hystéroscope par sa flexibilité et son petit diamètre (environ Ø 3 mm) s’adapte facilement à la trajectoire du canal cervical et sa progression est indolore. L’hystéroscope est connecté à une caméra, qui est elle-même connectée à un écran vidéo. Une infusion physiologique saline est reliée à l’hystéroscope, ce qui permet de lisser la paroi utérine et de mieux explorer ses parois.
Vous occuperez la position « gynécologique ». Le médecin placera le spéculum, désinfectera le col et introduira l’hystéroscope dans l’utérus, par des canaux naturels.
Parfois, une échographie supplémentaire est effectuée immédiatement après l’hystéroscopie. La présence de sérum physiologique dans la cavité utérine permet de réaliser une « hystérosonographie ». Cette échographie permet ainsi d’obtenir un meilleur contraste et une mesure plus précise de la taille des lésions trouvées. La consultation dure environ 15 à 30 minutes, mais l’examen proprement dit ne dure qu’environ une minute. L’hystéroscopie est généralement indolore. Parfois l’examen est légèrement désagréable (comme des périodes douloureuses). Dans moins de 5% des cas, elle peut être douloureuse (obstruction cervicale nécessitant une dilatation ou patient très stressé). Elle est moins douloureuse que l’hystérosalpingographie.
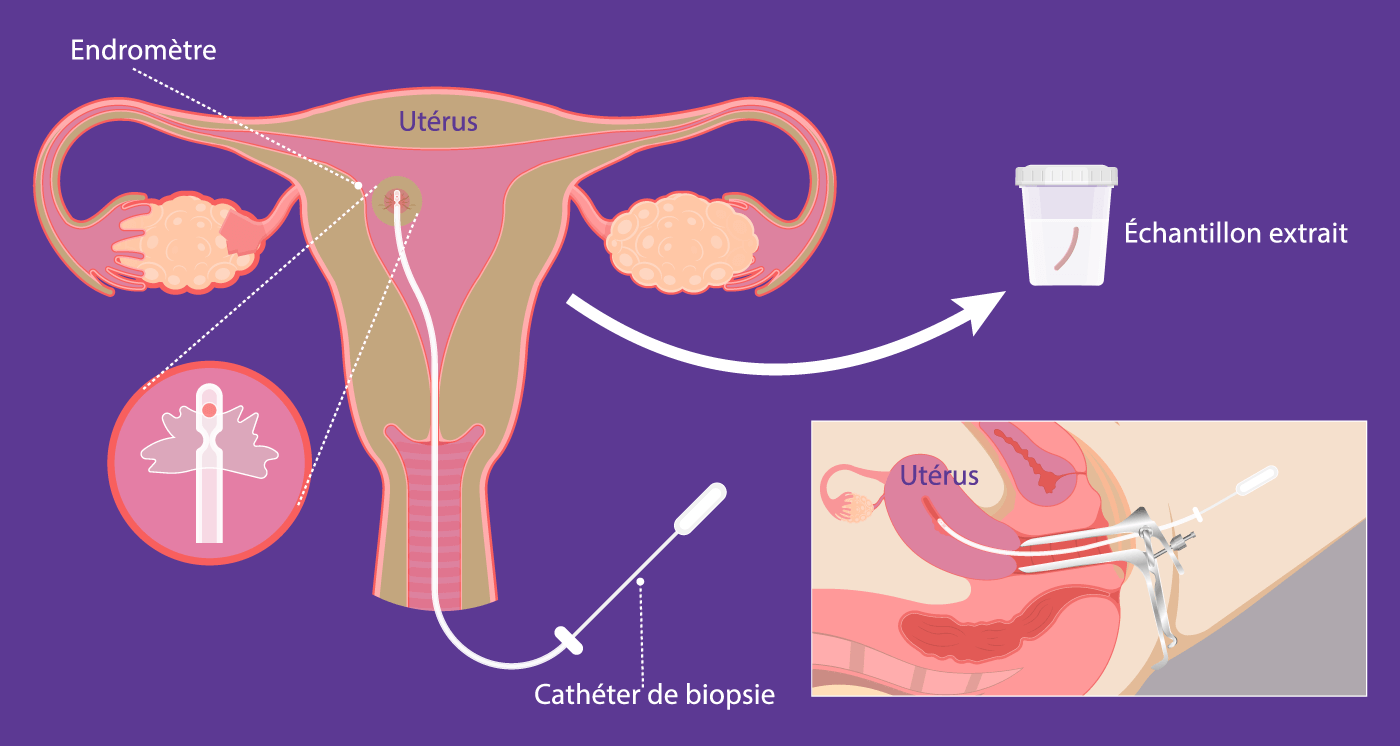
La biopsie se fait par aspiration de la muqueuse endométriale par une canule introduite dans l’utérus à travers le canal cervical. Cet examen est effectué lors d’une consultation gynécologique à une période précise du cycle. L’échantillon est ensuite envoyé au laboratoire qui étudiera et recherchera certaines infections ou anomalies concernant l’endomètre.
DéroulementL’examen se fait sans anesthésie. Vous serez placé en position « gynécologique ». Le médecin place le spéculum, désinfecte le col et insère ensuite une canule très fine à travers les canaux naturels pour aspirer le tissu endométrial. La sensation est souvent décrite comme étant similaire à une douleur menstruelle légère.
Cet examen peut détecter des anomalies chromosomiques qui pourraient expliquer l’infertilité.
DéroulementPar une simple analyse de sang.
Services
- Diagnostic de Fertilité
- Examens de Fertilité Femme
- Examens de Fertilité Homme
- Stimulation Ovarienne
- Insémination Intra-Utérine (IIU)
- Fécondation In Vitro (FIV)
- Cas Complexes en AMP
- Congélation Ovocytaire
- Congélation du Sperme
- Congélation d’Embryons
- ICSI (injection intra-cytoplasmique de spermatozoïdes)
- IMSI (Intracytoplasmic Morphologically Selected Sperm Injection)
- Prélèvement chirurgical de sperme
- Éclosion Assistée (Hatching)
- Le Scratching Endométrial
- Transfert d’Embryons
- Vitrification
- Rajeunissement Ovarien
- Infertilité Masculine
- Tests Génétiques
- Drilling Ovarien
- Laparoscopie
- Myomectomie
- Reperméabilisation Tubaire
- Salpingectomie Pre-FIV
- Soutien aux Patients
Les tests de fertilité pour la femme indiquent pourquoi vous avez du mal à concevoir naturellement.
Si vous essayez activement de concevoir naturellement depuis un an, ou si vous avez 35 ans ou plus et que vous essayez de concevoir depuis au moins six mois, il est temps de prendre rendez-vous avec un expert en fertilité. Chez Fertinord, vous allez subir une série de tests de fertilité pour les femmes afin de découvrir pourquoi vous avez du mal à concevoir naturellement, afin que vous puissiez obtenir le traitement dont vous avez besoin pour avoir un bébé.
Un bilan de fertilité complet pour la femme commence généralement par un interrogatoire médical et un examen clinique, puis des tests, en commençant par les moins invasifs conçus pour détecter les causes les plus courantes de l’infertilité. Nous adaptons les tests de fertilité de chaque femme à ses circonstances spécifiques, en adoptant l’approche la plus rapide et la plus efficace pour obtenir des réponses pour nos patientes et leurs partenaires.
Les tests varient d’un cas à l’autre et comprennent souvent une combinaison des évaluations particulières suivantes :
Par exemple, le médecin peut être mis au courant d’une infection transmise sexuellement ou d’une ovulation/menstruation peu fréquente qui peut être la cause de l’infertilité.
Au cours de votre première visite, il est essentiel que le mari et la femme soient présents. Votre médecin spécialisé en fertilité effectuera un interrogatoire médical et un examen clinique sur vous deux. L'interrogatoire va effectivement détailler le passé médical du mari et de la femme, tout en abordant leur vie sexuelle et leurs motivations parce qu’il n’est pas rare de trouver , à partir de cette première étape, l’explication de l’absence de grossesse.
L'interrogatoire médicalLe médecin recherche habituellement l’existence de facteurs favorisant l’infertilité féminine ou masculine:
- Âge avancé
- L'historique médical et chirurgical pouvant avoir un impact sur la fertilité (antécédents d’infections génitales, de chirurgie pelvienne, etc.)
- l’existence d’une maladie chronique actuelle (diabète, etc.) ou autre
- l’existence d’une maladie génétique ou la difficulté de concevoir un enfant chez des proches
- Mode de vie : travail (exposition à des composés toxiques pour la reproduction, comme les solvants organiques, l’exposition à la chaleur, aux pesticides, etc.), environnement (produits toxiques près des lieux de vie), tabagisme, dépendances (drogues, cannabis, héroïne et alcool)
- Vie sexuelle : date d’arrêt de la contraception et des pratiques sexuelles (fréquence et régularité des rapports sexuels, troubles de la libido, vaginisme, etc.)
L’examen de la femme est un contrôle gynécologique habituel. Il comprend entre autres:
- Mesure du poids
- Un examen vaginal
- Un frottis vaginal
- Un examen de pilosité
- Une palpation des seins
- Un examen au spéculum
L’examen clinique chez l’homme est essentiel et consiste à noter :
- Le morphotype
- Un examen de pilosité
- Examen des bourses pour sentir les testicules, les canaux déférents et chercher une varicocèle...
Des tests sanguins de base sont effectués pour déterminer le profil sanguin, hormonal et infectueux du couple.
Le bilan hormonal féminin est destiné à explorer le fonctionnement du système hormonal qui intervient dans le mécanisme de la reproduction. Il établit d'abord un « profil hormonal » de base qui peut :
• Détecter une anomalie responsable (en partie ou en totalité) de l'infertilité
• Aider à établir un pronostic de grossesse
• Dans certains cas, orienter vers l'abandon de toute gestation
• Être normal
Ces hormones sont produites par l'hypophyse (FSH, LH) ou l'ovaire (œstradiol et progestérone). L'information est différente selon le jour du cycle dans lequel elle est étudiée, mais dans le cadre de cet examen, le dosage de ces hormones se fait à partir d'une prise de sang au 5ème jour du cycle. La progestérone sera mesurée dans la deuxième partie du cycle après l'ovulation.
- FSH plasmatique (Hormone folliculo-stimulante) : Son dosage permet d'évaluer la réserve ovarienne (FSH élevé) ou l'anomalie hypophysaire (FSH basse).
- LH plasmatique (hormone lutéinisante) : Son dosage permet de diagnostiquer certaines pathologies comme le syndrome des ovaires polykystiques, la ménopause précoce…
- Oestradiol (E2) : Son dosage permet d'évaluer la capacité des ovaires à répondre à la stimulation de l'hypophyse et témoigne de la qualité de la sécrétion des ovaires.
- AMH (hormone antimüllénienne) : le dosage permet d'apprécier la réserve ovarienne. Elle est sécrétée par les petits follicules, elle est le reflet du nombre de follicules disponibles. Plus, le nombre d'ovocytes stockés est faible, plus l'AMH est faible. Elle devient indétectable au moment de la ménopause.
- Progestérone : le dosage permet de renseigner sur le fonctionnement du corps jaune. Cette petite structure de l'ovaire a un rôle crucial dans le maintien de la grossesse.
- Hormones androgènes (testostérone, androstènedione, SDHA) : leur dosage permet de déceler une éventuelle régulation ovarienne en cas de taux élevé.
- Hormones thyroïdiennes (T3L, T4L, TSH) : Leur dosage permet de détecter certaines pathologies à l'origine de l'infertilité.
- Prolactine (hormone de lactation). Sécrétée par l'hypophyse, son élévation chez la femme enceinte permet de déclencher et d'entretenir la lactation. En dehors de la grossesse, elle intervient dans la sécrétion de progestérone.
Il s'agit d'un simple test sanguin effectué au laboratoire. Il se fait idéalement à J3, soit entre le 2ème (J2) et le 4ème (J4) jour du cycle menstruel (le premier jour du cycle étant le premier jour des règles) pour la FSH, la LH, 17 Beta Œstradiol, Progestérone.
Le dosage de la prolactine (PRL) doit être effectué après un repos de 20 minutes.
La progestérone (Pg) à J21 ou J22 permet d'évaluer la présence et la qualité de l'ovulation.
Le dosage de l'AMH peut s'effectuer à n'importe quelle jour du cycle et permet de démarrer un cycle de FIV si aucun signe clinique évocateur de SOPK et nécessitant les dosages de FSH, LH Œstradiol (jour 3 du cycle).
L’échographie est également utilisée pour vérifier la forme de l’utérus et l’épaisseur de la paroi utérine. Un compte de follicules antraux, ou AFC, qui aide à prédire le nombre d’ovules disponibles dans les ovaires d’une femme, peut également être fait à ce moment-là. Le nombre de follicules qui poussent à la surface des ovaires d’une femme peut indiquer combien d’ovules seraient probablement récupérés si les ovaires étaient stimulés pendant un traitement de fertilité, comme la fécondation in vitro (FIV).
Échographie Endovaginale

Vous serez en position gynécologique. Ensuite, le médecin insérera doucement une sonde allongée et mince dans votre vagin. Ensuite, le médecin déplacera doucement la sonde à ultrasons pour accéder visuellement à tous les organes environnants : utérus et ovaires notamment. Cet examen dure environ dix minutes et est complètement indolore.
- Évaluation de la stérilité (indication de loin majoritaire)
- Rapport de fausses couches récurrentes
- Évaluation de la fausse couche tardive ou de l’accouchement prématuré
- Évaluation de la ménométrie (saignement d’origine utérine)
- Exploration complémentaire lorsqu’une image échographique intra-utérine anormale est découverte
L’hystérosalpingographie ou examen des trompes est réalisée par un radiologue et se fait sans anesthésie. Vous serez placé en position « gynécologique ». Le médecin placera un spéculum, désinfectera le col et introduira ensuite une sonde dans l’utérus, par les canaux naturels. Il injectera progressivement un produit de contraste qui opacifiera progressivement l’utérus et les trompes de Fallope jusqu’à ce qu’il passe dans la cavité péritonéale.
Cet examen est effectué en dehors de la période des règles, dans la première partie du cycle entre J8 et J13 du cycle (on est alors sûr de l’absence d’une grossesse débutante). Dans cette phase du cycle, l’endomètre est mince et plus facile à analyser. La consultation dure environ 30 minutes, mais l’examen proprement dit ne dure que cinq minutes. L’hystérosalpingographie peut être légèrement désagréable (comme des règles douloureuses).
L’examen se fait sans anesthésie. L’hystéroscope par sa flexibilité et son petit diamètre (environ Ø 3 mm) s’adapte facilement à la trajectoire du canal cervical et sa progression est indolore. L’hystéroscope est connecté à une caméra, qui est elle-même connectée à un écran vidéo. Une infusion physiologique saline est reliée à l’hystéroscope, ce qui permet de lisser la paroi utérine et de mieux explorer ses parois.
Vous occuperez la position « gynécologique ». Le médecin placera le spéculum, désinfectera le col et introduira l’hystéroscope dans l’utérus, par des canaux naturels.
Parfois, une échographie supplémentaire est effectuée immédiatement après l’hystéroscopie. La présence de sérum physiologique dans la cavité utérine permet de réaliser une « hystérosonographie ». Cette échographie permet ainsi d’obtenir un meilleur contraste et une mesure plus précise de la taille des lésions trouvées. La consultation dure environ 15 à 30 minutes, mais l’examen proprement dit ne dure qu’environ une minute. L’hystéroscopie est généralement indolore. Parfois l’examen est légèrement désagréable (comme des périodes douloureuses). Dans moins de 5% des cas, elle peut être douloureuse (obstruction cervicale nécessitant une dilatation ou patient très stressé). Elle est moins douloureuse que l’hystérosalpingographie.
La biopsie se fait par aspiration de la muqueuse endométriale par une canule introduite dans l’utérus à travers le canal cervical. Cet examen est effectué lors d’une consultation gynécologique à une période précise du cycle. L’échantillon est ensuite envoyé au laboratoire qui étudiera et recherchera certaines infections ou anomalies concernant l’endomètre.
DéroulementL’examen se fait sans anesthésie. Vous serez placé en position « gynécologique ». Le médecin place le spéculum, désinfecte le col et insère ensuite une canule très fine à travers les canaux naturels pour aspirer le tissu endométrial. La sensation est souvent décrite comme étant similaire à une douleur menstruelle légère.
Cet examen peut détecter des anomalies chromosomiques qui pourraient expliquer l’infertilité.
DéroulementPar une simple analyse de sang.